Para darle continuidad a los tratamientos de nuestros pacientes y ser oportunos en su atención, hemos habilitado el nuevo servicio de Teleconsulta:


Para darle continuidad a los tratamientos de nuestros pacientes y ser oportunos en su atención, hemos habilitado el nuevo servicio de Teleconsulta:


El nuevo Coronavirus (COVID-19) ha sido catalogado por la Organización Mundial de la Salud como una emergencia en salud pública de importancia internacional. Se han identificado casos en todos los continentes y, el 6 de marzo se confirmó el primer caso en Colombia.


Con el fin de mejorar la oportunidad en la atención a nuestros pacientes, hemos implementado la nueva modalidad de Consulta Prioritaria Programada de Medicina General.
El horario de atención es de lunes a viernes de 7 a.m. a 7 p.m. y para la asignación de citas, debe tener en cuenta lo siguiente:
– Para agendar su cita, comuníquese al teléfono: 4442006 opción 5
– Si se encuentra en la Clínica, se le brindará la cita médica para el mismo día
– Se le asignará cita de acuerdo a la disponibilidad de la agenda
Quien requiera una atención inmediata, seguiremos contando con el servicio de Medicina General en la sala de Consulta Prioritaria.

Te invitamos a la Semana de la Renovación 2019, una jornada que se llevará a cabo del 18 al 22 de noviembre en las instalaciones de nuestra Clínica.
En esta jornada nuestros expertos dermatólogos (Dr. Jorge Gutiérrez, Dra. Marcela González y Dra. Lina Quiroz), dedican la semana a renovar la naturalidad de tu piel, aplicando toxina botulínica y/o ácido hialurónico, con un descuento del 10% si es un solo procedimiento o el 15% si son dos procedimientos.
En el vídeo ¿Qué es bótox? ¿Qué es relleno?, la Dra. Lina Quiroz y el Dr. Jorge Gutiérrez nos hablan de los procedimientos de Bótox y Relleno, los mitos, verdades, beneficios y las precauciones que se deben tener en cuenta.
Si deseas agendar una cita con alguno de nuestros especialistas, puedes comunicarte con nosotros al +57 4 4442006 opción 2.

El Dr. José Roberto López nos explica en esta oportunidad algunas patologías del pie.
¿Cuáles son los tipos de pie?
Si nos basamos en el arco longitudinal del pie, se identifican tres tipos:
Cualquiera de estos tipos de pie puede generar molestias y dolor.
¿Qué es un pie plano fisiológico?
Es un pie plano flexible. Cuando la persona se apoya, el arco cae y se ve plano, pero cuando la persona camina en la punta de los pies, se hace un arco longitudinal.
Es un pie que no tiene ninguna alteración de la anatomía ni tiene ningún problema de tendones. Todo niño hasta los 5 años tiene fisiológicamente un pie plano.
Los especialistas recomiendan consultar cuando esta condición genera dolor.
Recomendaciones para una persona con pie plano fisiológico
Se debe usar calzado tipo tenis ya que tienen suelas gruesas que en la parte posterior sostienen el pie. Es muy importante en estos pacientes hacer estiramientos para que la molestia sea menor y no se sienta cansancio.
En algunos pacientes donde el calzado y la fisioterapia de estiramiento no funcionan, se ordenan plantillas que tienen como función soportar el arco longitudinal que está caído. Deben usarse de manera progresiva.
¿Qué es un pie plano patológico?
Es aquel pie que cuando el paciente camina no hace arco longitudinal y por lo general hay un pie que es más plano que el otro. Esta patología también se puede presentar en los niños.
El tratamiento para esta condición consiste en usar plantillas especiales, hacer fisioterapia y tomar medicamentos para controlar el dolor. Si este tratamiento conservador no funciona, hay cirugías diseñadas para mejorar la posición del pie y aliviar el dolor.
Es un pie que tiene el arco longitudinal aumentado. Cuando es tan marcado, es un pie patológico que se caracteriza por tener los dedos en garra y callos en la zona lateral del pie.
Para evitar molestias es recomendable usar zapatos amplios, con suelas gruesas y evitar al máximo tacones y baletas. Estos pacientes deben usar plantillas profilácticas para que el apoyo del pie sea uniforme y evitar que se generen callos.
Si el tratamiento conservador no funciona, existen cirugías para corregir las deformidades del pie cavo buscando que el paciente esté más confortable y no tenga dolor.
Para conocer otras patologías del pie y su tratamiento, los invitamos a ver el video completo en nuestro Canal de YouTube.

La Dra. Marcela González nos habla en esta oportunidad del cuidado de la piel. Los invitamos a ver el nuevo video de la IV Temporada de Más para su Bienestar.
¿Cuáles son los principales cuidados de la piel?
Hay tres cosas fundamentales en el cuidado de la piel:
Rutina diaria de la piel
La Dra. Marcela recomienda a los pacientes que todas las mañanas limpien su piel y utilicen protección solar. Si la piel requiere humectación adicional, se puede utilizar crema humectante antes del antisolar, ese es el orden.
Después de la protección solar, se puede usar maquillaje. En las noches se debe volver a limpiar la piel.
Tipos de piel
La piel se clasifica en cuatro grupos:
Los invitamos a ver el video completo de la Dra. Marcela González en nuestro Canal de YouTube.

El Doctor Carlos Rodríguez, Ortopedista Subespecialista en Rodilla y Lesiones Deportivas de nuestra institución, nos hablará en esta oportunidad de Artroscopia.
La artroscopia es una técnica quirúrgica que se utiliza para visualizar directamente las articulaciones a través de un lente de video.
El artroscopio es un instrumento que va conectado a un cabezal de una cámara que proyecta la imagen de la articulación en una pantalla de video y permite a los cirujanos realizar diferentes procedimientos quirúrgicos.
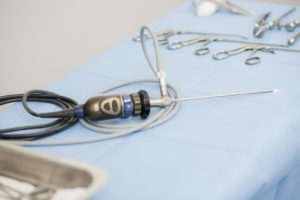
¿Cuáles son los beneficios de una cirugía artroscópica frente a otros procedimientos quirúrgicos?
Los beneficios de la cirugía artroscópica son:
Una cirugía artroscópica es una cirugía como cualquier otra. Se hace con anestesia general o regional y hay menos invasión quirúrgica.
¿Qué tipo de patologías se tratan con la artroscopia?
Las técnicas artroscópicas son utilizadas con mucha frecuencia en personas que practican, o tienen alguna lesión deportiva. Las cirugías más frecuentes de artroscopia, dependiendo de la articulación, son:
Rodilla: cirugías de menisco y ligamento cruzado anterior o posterior.
Hombro: en esta articulación existen dos grupos de pacientes, los pacientes jóvenes que se rompen el manguito rotador traumáticamente o que tienen luxaciones del hombro, y los pacientes mayores que hacen lesiones degenerativas del manguito rotador.
Tobillo: la causa más frecuente son las lesiones del cartílago del tobillo.
Cadera: cirugía para el tratamiento del pinzamiento femoroacetabular.
En general, donde hay una articulación, se puede realizar una cirugía con técnicas artroscópicas.
Para conocer más sobre el tema y los profesionales de la Clínica del Campestre que realizan procedimientos con artroscopia, los invitamos a ver el video completo en nuestro Canal de YouTube.

El Dr. Carlos Sarassa, Ortopedista Infantil y de Cadera de nuestra institución, nos hablará en esta oportunidad del dolor en las extremidades inferiores de los niños. Los invitamos a ver el nuevo video de la IV Temporada de Más para su Bienestar.
La consulta por dolor en las extremidades inferiores de los niños es muy común y frecuente, es por esta razón que el médico tratante debe realizar una evaluación clínica cuidadosa para tener una historia detallada del dolor que refiere el niño. El diagnóstico también se apoya con estudios de imágenes y exámenes de laboratorio.
Causas del dolor en las extremidades inferiores de los niños
Las causas pueden ser múltiples: traumáticas, inflamatorias, vasculares, infecciosas, enfermedades neoplásicas o por tumores.
Es muy importante identificar si el niño ha tenido algún trauma, infecciones bacterianas o virales previas o si ha recibido tratamientos con antibióticos. Esta identificación orienta las causas reales del dolor.
Los especialistas dividen el dolor por grupos de edad: menores de 3 años, entre los 3 y 10 años, y los mayores de 10 años. Para cada grupo hay unas causas más comunes específicas.
Clasificación de los tipos de dolor en las extremidades inferiores de los niños
De acuerdo a la característica del dolor, puede clasificarse en:
-Agudo: dolor que se presenta recientemente.
-Crónico: es un dolor que lleva varios días y puede comprometer el estado general del niño como pérdida de peso, cambio en el desarrollo de sus actividades normales y episodios febriles (generalmente en las noches y con un tiempo prolongado).
La gran mayoría de los dolores de miembros inferiores en los niños, son patologías transitorias que no van a comprometer su estado general. Sin embargo, siempre que haya un dolor, los padres deben consultar para realizar un diagnóstico oportuno y acertado.
Otras evaluaciones
El especialista debe evaluar si el dolor que refiere el niño le causa cojera o no. Cuando se identifica cojeo en la marcha, el origen del dolor podría ser la cadera o las rodillas.
Cuando el origen es la cadera, afortunadamente el 40% de estos casos se refieren a una patología llamada Sinovitis Transitoria de la Cadera, que es una inflamación de la cadera, secundaria a una enfermedad viral o bacteriana en la cual no se compromete de manera importante la articulación. Por lo general el dolor y la cojera duran máximo 10 días y no deja absolutamente ninguna consecuencia.
Dolor del crecimiento de los niños
En el mundo entero se conoce el dolor de las extremidades de los niños como el “dolor del crecimiento”, y en realidad el crecimiento no duele. Por el contrario es un dolor de las extremidades o de los miembros inferiores que acompaña el crecimiento. Sus causas son variadas, una de ellas es que la velocidad de crecimiento óseo no es sincrónico con la velocidad de crecimiento de músculos y tendones.
Para conocer los consejos de nuestro especialista cuando se ha identificado un dolor en los miembros inferiores, los invitamos a ver el video completo en nuestro canal de YouTube.

El Dr. Juan Gómez Hoyos, Ortopedista Cirujano de Cadera de nuestra institución, participó en la edición y es autor de cinco capítulos del libro Posterior Hip Disorders-Clinical Evaluation and Management (Trastornos Posteriores de la Cadera- Evaluación Clínica y Manejo) de la Editorial Springer de New York.
El libro discute las principales causas del dolor de la cadera originado en la zona extraarticular y los recientes avances en la evaluación y tratamiento de dichas condiciones. Inicia con la descripción de las bases anatómicas y biomecánicas, para luego profundizar en las enfermedades de la cadera específicas y su posible causa. Luego ilustra con imágenes de alta resolución las principales técnicas quirúrgicas, además de los enfoques no quirúrgicos con terapia física dirigida e intervenciones de manejo del dolor.
También brinda la última información en examen físico, herramientas diagnósticas y tratamientos alrededor del mundo, con autores de renombre de Estados Unidos, Europa, Asia y Latinoamérica.
Este libro es una interesante fuente de consulta para ortopedistas, radiólogos, fisiatras, cirujanos de columna, especialistas en medicina del deporte, reumatólogos, médicos generales y fisioterapeutas.
Datos generales del libro:
Felicitamos al Dr. Juan Gómez por su compromiso con la academia avanzada en ortopedia.
La calidad académica de nuestros especialistas se refleja en su continua actualización y en las publicaciones que realizan en diferentes medios, demostrando su preparación e interés en el desarrollo de sus competencias.
En esta oportunidad felicitamos a los doctores Sergio Orozco, David Muñoz y Santiago Jaramillo por la publicación del caso “Uso pediátrico del bloqueo del Grupo del Nervio Pericapsular (PENG) para procedimientos quirúrgicos de cadera.” en el Journal of Clinical Anesthesia.
El artículo se realizó en coautoría con la Dra. Ana Milena Herrera.
El Journal of Clinical Anesthesia (JCA)
Aborda todos los aspectos de la práctica de la anestesia, incluida la administración de anestesia, la farmacocinética, las consideraciones preoperatorias y postoperatorias, la enfermedad coexistente y otros factores de complicación.

La calidad académica de nuestros especialistas se refleja en su continua actualización y en las publicaciones que realizan en diferentes medios, demostrando su preparación e interés en el desarrollo de sus competencias.
En esta oportunidad felicitamos al Dr. Carlos González por la publicación del artículo “Artroplastia por resección de hueso de trapecio y suspensión con un botón de sutura para el tratamiento de la osteoartritis por trapecio metacarpiano: seguimiento a largo plazo en una cohorte colombiana” en la Revista Journal of Hand Surgery Global Online
El artículo que se realizó en coautoría con la Dra. Ana Milena Herrera y los doctores David Suárez, Daniel Vanegas y Camilo Restrepo, será presentado en junio en el Congreso Mundial de Cirugía de Mano en Berlín, Alemania.
Journal of Hand Surgery Global Online
Es una revista con orientación clínica donde se publican artículos originales relacionados con las últimas técnicas y avances en cirugía de mano y extremidades superiores. Estos incluyen estudios clínicos, revisiones sistemáticas, informes de casos, artículos de revisión, artículos de técnicas quirúrgicas, documentos de políticas y directrices.

Una lumbalgia es un síntoma doloroso, ubicado en la región lumbar de la espalda. El Doctor Sergio Arango, Ortopedista Subespecialista en columna nos hablará de esta patología, sus causas y tratamiento.
Una lumbalgia es un síntoma doloroso, ubicado en la región lumbar de la espalda, que específicamente está por debajo de la región costal y por encima de la región glútea.
La lumbalgia es una enfermedad que se puede presentar de dos maneras:
Aguda: cuando tiene menos de seis semanas de evolución. El 90% de la población sana del mundo puede presentar esta patología en algún momento de su vida. La mayoría de los pacientes tiene una evolución favorable y la crisis desaparece espontáneamente a las cuatro o seis semanas.
Crónica: se presenta cuando el dolor lleva más de tres meses y es muy frecuente que las personas que en algún momento tuvieron dolor bajo de espalda agudo, presenten dolores crónicos.
¿Cuáles son las causas de la lumbalgia?
¿Cómo se trata la lumbalgia?
El tratamiento se define cuando se conoce la causa de la lumbalgia. En términos generales hay tres modalidades de tratamiento: conservador, intervencionista- quirúrgico o la combinación de ambos.
En todos las causas es mandatorio el tratamiento conservador donde se recomienda reposo de máximo 72 horas, medios físicos caseros como calor y frío, ultrasonido, masajes, entre otros.
Los invitamos a ver el video completo en nuestro Canal Más para su Bienestar

El túnel carpiano es una estructura anatómica que se encuentra en la unión del antebrazo con la mano. El Dr. Carlos González nos hablará del Síndrome del Túnel Carpiano en Más para su Bienestar.

La Clínica del Campestre y su Corporación los invita al I Congreso Internacional de Ortopedia Subespecializada que se realizará los días 12 y 13 de abril de 2019 en el Auditorio de la Librería Panamericana de la ciudad de Medellín (Carrera 43A 6 Sur-150).
Este encuentro académico tiene como objetivo compartir con los diferentes profesionales y residentes temáticas de patologías en las subespecialidades de la ortopedia, con un propósito adicional de acercarnos a los conocimientos de conferencistas internacionales reconocidos a nivel mundial:

Para realizar su proceso de inscripción, ingrese AQUÍ o puede comunicarse al 444 2006 Ext 161 o 118.


El plasma rico en plaquetas con Cytogel es un método que se utiliza para regenerar tejidos. La Dra. Elina Bedoya nos explicará en qué consiste el procedimiento y los usos más comunes.
¿Qué es el Cytogel?
El Cytogel es una matriz que regenera tejidos y lo que hace esta fracción al adicionarla con las plaquetas del mismo paciente, es activar la producción de los fibroblastos que regeneran el tejido a través de la estimulación de las células madres.
¿Cuál es la diferencia entre el plasma rico en plaquetas y el plasma rico en plaquetas con Cytogel?
Cuando se realiza solamente plasma rico en plaquetas se puede generar un poco más de inflamación que cuando se hace con la adición de Cytogel que es el que estimula a la plaqueta para que produzca los fibroblastos.
La diferencia se da en el efecto en la piel que es más estandarizada y en el precio, ya que el Cytogel tiene un costo importante por ser un material hecho en laboratorio.
¿Qué personas son aptas para aplicarse plasma rico en plaquetas con Cytogel?
En general el Cytogel adicionado al plasma rico en plaquetas puede ser aplicado en la mayoría de las personas. La única contraindicación es en aquellos pacientes que tienen enfermedades autoinmunes, que tienen plaquetas por debajo de 50.000 o trastornos fibrinolíticos que son diagnosticados de manera previa por un hematólogo.
Por eso es tan importante que las personas que deseen hacerse este tipo de procedimiento siempre tengan una evaluación previa por un médico especializado.
¿Cuáles son los usos más comunes del plasma rico en plaquetas con Cytogel?
El plasma rico en plaquetas adicionado al Cytogel es útil en varias indicaciones; la más importante es el fotoenvejecimiento para recuperar el daño de la piel y también es útil para tratar alopecias como la areata y androgenética con muy buenos resultados.
¿Existe algún riesgo en aplicarse plasma rico en plaquetas con Cytogel?
Este procedimiento es realizado bajo estrictos protocolos asépticos, por lo tanto, los pacientes no van a presentar hematomas. Es un método que se realiza y a las 24 horas el paciente puede realizar sus actividades normales sin ningún inconveniente, es decir que las consecuencias son muy pocas.

El Dr. Juan Carlos Jaramillo nos habla en esta oportunidad de la lesión de manguito rotador. Los invitamos a conocer los síntomas, complicaciones y tratamiento de esta patología.
¿Por qué ocurren las lesiones de hombro?
Las lesiones de hombro pueden presentarse por dos situaciones:
Trauma: generalmente se da en personas jóvenes que practican alguna actividad física como deportes de contacto.
Degenerativa: generalmente se presenta en personas adultas donde el tendón se vuelve rígido y finalmente termina rompiéndose.
Ambas situaciones pueden llevar a consecuencias severas en el hombro, por lo tanto deben ser tratadas oportunamente para evitar la progresión de la enfermedad.
¿Qué es el manguito rotador?
El manguito rotador es un conjunto de músculos que están alrededor del hombro y funcionan básicamente para mover, levantar y rotar el hombro. Igualmente sirven para que la articulación se mantenga siempre en su sitio.
¿Por qué ocurre la lesión del manguito rotador?
La enfermedad del manguito rotador puede presentarse por degeneración. Es propia de todos los pacientes mayores de 50 años, estimando que aproximadamente a los 70 años, casi la mitad de la población tiene ruptura del manguito rotador.
Cuando la enfermedad se detecta a tiempo en sus primeras etapas, con fisioterapia y evitando ciertas posiciones, la enfermedad no progresa. Cuando la ruptura se hace extensiva y se rompe completamente, puede ser una lesión muy severa por su dolor e incapacidad.
Cuando la causa es traumática, puede ocurrir cuando el paciente se cae, le halan el brazo, o por una luxación de hombro.
¿Cuáles son los síntomas de la lesión del manguito rotador?
El principal síntoma es el dolor que empieza en la parte anterior del hombro y luego se irradia hacia la parte exterior. Generalmente se presenta cuando el paciente levanta el brazo, hace movimientos hacia el lado o se ponen la mano en la parte posterior del cuerpo.
Luego los pacientes manifiestan debilidad al punto que no son capaces de levantar el hombro.
¿Por qué puede empeorar la lesión del manguito rotador?
La principal causa es no tratar la enfermedad a tiempo. Cuando se rompe el tendón superior, el paciente pierde la fuerza. Cuando se rompen los tendones de adelante o el tendón de atrás, el paciente no es capaz de levantar el brazo.
¿Cuándo se debe acudir al especialista frente a una lesión del manguito rotador?
Cuando el dolor persiste por más de dos semanas, el paciente debe acudir a su médico para detectar el origen del dolor. Igualmente se debe consultar cuando no es capaz de levantar su brazo.
¿Requieren cirugía todas las lesiones de manguito rotador?
La gran mayoría de las lesiones del manguito rotador se pueden manejar conservadoramente con fisioterapia, antiinflamatorios, cambiando la postura y las actividades físicas.
Cuando los pacientes son muy activos, la cirugía es la primera opción o incluso en aquellos que se rompen el manguito traumáticamente
¿Por qué es importante la rehabilitación después de una cirugía de manguito rotador?
La rehabilitación es fundamental después de la cirugía, ya que el 50% de su éxito está basada en la fisioterapia que consiste en lograr una movilidad completa y fortalecer la articulación.
Los invitamos a ver el video completo en nuestro Canal de YouTube.

La calidad académica de nuestros especialistas se refleja en su continua actualización y en las publicaciones que realizan en diferentes medios, demostrando su preparación e interés en el desarrollo de sus competencias.
En esta oportunidad felicitamos al Dr. Juan Pedro Kalb por la publicación del caso “Macrodactilia bilateral de las aluces en una adolescente corregida con osteotomías de acortamiento del primer metatarsiano y los huesos de la falange” en la Revista JBJS Case Connector.
El artículo describe el caso de una niña de 14 años que consultó con dolorosos pies arqueados y macrodactilia inusual, asintomática y bilateral de las aluces. Después de un año de observación, se realizó una reducción quirúrgica debido al efecto psicológico que la anomalía tuvo en el paciente. Se realizaron osteotomías de acortamiento bilateral del metatarsiano y de los huesos de la falange proximal. A los 2 meses de la cirugía, se había logrado la curación ósea completa y la alineación. En el seguimiento de 5 años, el equipo médico observó funcionalidad completa en los dedos, pies plantígrados, fórmula bilateral adecuada para los dedos y satisfacción del paciente con los resultados cosméticos.
El artículo se realizó en coautoría con la Dra. Ana Milena Herrera y el Dr. David Andrés Suárez.

Te invitamos a la Semana de la Renovación 2018, una jornada que se llevará a cabo del 19 al 23 de noviembre en las instalaciones de nuestra Clínica.
En esta jornada nuestros expertos dermatólogos (Dr. Jorge Gutiérrez, Dra. Marcela González y Dra. Lina Quiroz), dedican la semana a renovar la naturalidad de tu piel, aplicando Bótox y/o ácido hialurónico (relleno), con un descuento del 10% si es un solo procedimiento o el 15% si son dos procedimientos.
En el vídeo ¿Qué es botox? ¿Qué es relleno?, la Dra. Lina Quiroz y el Dr. Jorge Gutiérrez nos hablan de los procedimientos de Bótox y Relleno, los mitos, verdades, beneficios y las precauciones que se deben tener en cuenta.
Si deseas agendar una cita con alguno de nuestros especialistas, puedes comunicarte con nosotros al +57 4 4442006 ext. 401.

La hipertensión arterial es una enfermedad muy recurrente en la población general. Se calcula que el 30% de las personas son hipertensas.
El Dr. Luis Alfonso Medina Ochoa, Médico Internista de nuestra institución, nos habla de las causas, síntomas y tratamiento en el nuevo video de Más para su Bienestar.
La presión arterial alta se refiere a una enfermedad en la cual aumenta la presión que ejerce la sangre sobre las paredes de los vasos sanguíneos.
Esta enfermedad es la responsable de siete millones de muertes anuales por sus complicaciones inherentes.
¿Cuáles son los valores normales de la presión arterial?
La presión arterial se define dependiendo de unos términos que se denominan presión arterial sistólica y presión arterial diastólica.
Las cifras de presión arterial han ido cambiando a lo largo del tiempo y hoy en día se considera que una persona es hipertensa cuando la presión arterial sistólica es mayor de 130 o la presión arterial diastólica es mayor de 80.
Causas
Las causas de la hipertensión arterial dependen de muchos factores:
Edad: generalmente es una enfermedad más común en personas mayores de 35 años y en ellos desafortunadamente hasta el 90% de las veces se desconoce la causa. Los hombres pueden presentarla con mayor frecuencia entre los 35 y los 55 años y en las mujeres después de la menopausia.
Raza: los afrodescendientes pueden tener presión arterial alta con más frecuencia que los blancos y esta tiende a aparecer a una edad más temprana.
Factores hereditarios: Si los padres u otros parientes cercanos tienen hipertensión arterial, es más probable que se desarrolle esta enfermedad.
¿Cuáles son los síntomas de la hipertensión arterial?
Los síntomas de la hipertensión arterial son muy variables. Desafortunadamente hasta el 50% de los pacientes hipertensos no tienen ningún síntoma y la única manera de diagnosticar la enfermedad es tomando la presión arterial.
Algunos pacientes (menos del 50%), pueden presentar los siguientes síntomas:
¿Cómo se diagnostica la hipertensión arterial?
El diagnóstico de la hipertensión arterial requiere siempre de la toma de la presión que puede hacerse de varias maneras:
En el consultorio: esta toma tiene muchas variables. Se calcula que la tercera parte de los pacientes que están en un consultorio pueden tener hipertensión arterial sin serlo; comúnmente se conoce como hipertensión de bata blanca porque los pacientes se estresan y se eleva la presión arterial.
Hay otro grupo de pacientes que en el consultorio tienen la presión normal pero el resto del día pueden ser hipertensos. Esta condición se llama hipertensión arterial enmascarada.
Seriada: se toma la presión arterial durante tres días distintos, en horas y posiciones diferentes. También puede evidenciarse la hipertensión de bata blanca.
En casa: afortunadamente muchos pacientes pueden hacerlo a través de un equipo certificado de toma de presión arterial en casa. Hay que tener unas condiciones especiales como reposo previo, no tener ganas de orinar ni de defecar, no haber fumado ni tomado tinto en la media hora precedente y tomarlo siempre en el brazo.
Los equipos que toman la presión arterial en la muñeca no son de ninguna utilidad para el diagnóstico de la hipertensión arterial. Los equipos se deben poner en el brazo desnudo y nunca por encima de la ropa.
¿Cómo es el tratamiento de la hipertensión arterial?
Medidas no farmacológicas: pueden ser útiles para hipertensos leves:
Medidas farmacológicas: incluyen una serie de medicamentos que son útiles para disminuir la frecuencia cardiaca o para relajar los vasos sanguíneos.
Para conocer las posibles complicaciones de la presión arterial alta, los invitamos a ver el video completo en nuestro Canal de YouTube.

El Doctor Juan Carlos Jaramillo, Ortopedista Cirujano de Hombro y Codo de nuestra institución, nos enseña algunos ejercicios de fortalecimiento para lesiones de hombro.
Los ejercicios de fortalecimiento se pueden realizar cuando el tratamiento es conservador o después de una cirugía. Es importante conocer en qué momento se deben realizar para cumplir con el objetivo inicial.
Estos ejercicios se recomiendan para cualquier tipo de cirugía de hombro. Por lo general se realizan tres meses después cuando el paciente ha alcanzado una buena movilidad.
Es importante resaltar que los ejercicios de fortalecimiento y estiramiento deben estar bajo la supervisión directa de su médico tratante o de un profesional en terapia física.

El Dr. Jorge Gutiérrez, dermatólogo de nuestra institución, nos habla en esta IV Temporada sobre tecnología láser.
¿En qué consiste la tecnología láser?
El láser es una tecnología que produce una forma de energía que es absorbida por una sustancia, en este caso la piel.
Tipos de láser
¿Cuáles son las aplicaciones más comunes de la tecnología del láser?
Las aplicaciones más comunes del láser son:
¿Existe algún tipo de riesgo cuando se usa la tecnología láser?
Aunque la aplicación de la tecnología láser ha mejorado mucho en los últimos años, pueden existir complicaciones en cuanto a la forma de cicatrización del paciente, pigmentaciones ya sean blancas o negras, infecciones o aparición de herpes simples.
Los riesgos también se asocian a la forma cómo el dermatólogo manipula el láser.
¿Sirve la tecnología láser para todos los problemas de la piel?
Cualquier persona es apta para recibir esta tecnología. Lo importante es saber el tipo de piel que tiene el paciente, sus expectativas y el objetivo del tratamiento para no producir daño en la piel.
Para conocer más sobre los diferentes usos de la tecnología láser, lo invitamos a ver el video completo en nuestro Canal de YouTube.

El Doctor Santiago Jaramillo, Anestesiólogo e Intervencionista en dolor de nuestra institución, nos habla de la tecnología que se emplea para el manejo del dolor.
¿Cuándo un dolor debe tratarse con terapia, con medicamentos o con tecnología?
En la Clínica del Campestre se trata siempre de impactar en todas las esferas de recuperación a través de un manejo multidisciplinario (medicamentos, tecnología y terapia) para mejorar la calidad de vida de los pacientes.
¿Cómo se decide el manejo del dolor para cada paciente y cuál es el procedimiento?
Los pacientes siempre son evaluados previamente por un especialista que indica la pertinencia del procedimiento que se le va a realizar. Una vez califique para el tipo de procedimiento, se agenda la cita para realizarlo.
El día del procedimiento debe estar acompañado en todo momento porque es una garantía de tranquilidad para el paciente y para la institución por si se requiere resolver algún problema administrativo mientras se realiza el procedimiento.
El paciente es encuestado inicialmente y cuando ingresa al servicio se realizan unas listas de chequeo en las cuales se evalúa que el procedimiento pueda realizarse de manera segura. En el quirófano siempre se monitorean sus signos vitales para asegurar que la parte cardiovascular va a estar estable durante el procedimiento.
¿Cuál es la tecnología usada para el manejo del dolor?
Se utiliza un equipo de fluoroscopia que permite ver en tiempo real la imagen de Rayos X mientras se realiza el procedimiento y asegura que la aguja vaya en la dirección elegida para realizar el tratamiento adecuado en el paciente.
En la gran mayoría de los casos, cuando se necesita confirmar que si está en la estructura, se utilizan medios de contraste que son visibles en la pantalla del equipo y que permiten de manera exacta asegurarle al paciente que su medicamento se aplicó en el sitio correcto. En ese momento de la aplicación del medicamento se ve que la estructura cambia.
Otro equipo que se utiliza frecuentemente, es el equipo de ultrasonido que permite ver en tiempo real las estructuras musculares y nerviosas.
Para conocer los equipos utilizados en la tecnología para el manejo del dolor, los invitamos a ver el vídeo completo en nuestro Canal de Más para su Bienestar.
