¿Cómo corregir los juanetes (Hallux Valgus)?
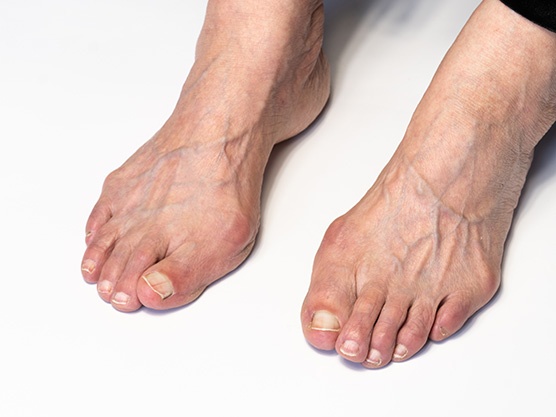
El juanete es el resultado de una deformidad del dedo gordo del pie que se desarrolla en el tiempo. Comienza como una prominencia en la parte interna del pie y luego avanza haciendo que el dedo gordo se incline hacia el segundo dedo.
La desviación hacia un lado de la falange con respecto al hueso metatarsiano del dedo gordo provoca un agrandamiento anormal de la articulación, similar a un nabo, que puede inflamarse y causarte dolor.
La deformidad y la prominencia no siempre son dolorosas. Puedes tener deformidades grandes que no molestan o puedes sentir mucho dolor con todo tipo de calzado, especialmente el estrecho y cerrado, aún teniendo una deformidad pequeña.
Por qué se produce el juanete
Son varias las posibles causas del Hallux valgus:
- Factor hereditario
- Pie plano
- Enfermedades inflamatorias como la artritis reumatoide
- Afecciones neuromusculares, como poliomielitis
Sin embargo, hay una que se destaca como el principal origen de esta dolencia:
- El uso de calzado alto y estrecho en la punta del pie, que desalinea tus dedos y los comprime entre sí.
Es muy normal escuchar que caminar descalzo con los pies “acalorados” puede producirte juanetes. Esta creencia no tiene ninguna validez científica.
Cómo corregir la deformidad
El Hallux valgus es difícil de corregir con tratamientos no quirúrgicos.
El primer tratamiento es cambiar el tipo de calzado que has estado usando y que seguramente ha provocado la desviación de los huesos. Puedes probar a usar zapatos más cómodos, de tacón entre cuatro y cinco centímetros, y de punta redonda o cuadrada, que no te queden estrechos ni angostos.
Los separadores de juanete, que son muy utilizados por las personas, no corrigen ni evitan la progresión de la deformidad. Tampoco las cremas que se anuncian para tal efecto. Las almohadillas pueden ayudarte a disminuir la presión sobre la articulación, pero también pueden contribuir a aumentar el dolor si estrechan el espacio del pie en el zapato.
Manejo quirúrgico
Si el dolor es muy intenso, acepta la propuesta de una intervención quirúrgica, pues es la solución. La cirugía estética en el juanete indoloro no debe efectuarse, porque puede ser más un fracaso que un remedio.
Algunos pacientes preguntan por cirugía de juanete por láser, esperando que sea menos dolorosa. Esa cirugía no existe aún. En realidad, hoy, la única técnica consiste en utilizar brocas especiales para realizar cortes al hueso “a ciegas”. El subespecialista en pie y tobillo realineará los huesos, ligamentos, tendones y nervios para hacer que el dedo gordo tenga una posición normal. La estética será siempre secundaria a recuperar la funcionalidad del pie y la calidad de vida.
Muchas cirugías para corregir juanete pueden ser ambulatorias, pero, curiosamente, la recuperación será prolongada.
Postoperatorio
Saldrás de cirugía con un vendaje y un zapato postoperatorio. Te tomarán una radiografía del pie operado para verificar que todo haya quedado bien.
Durante las primeras 24 horas mantendrás el pie operado levantado ligeramente por encima del nivel del corazón para evitar hinchazón. Puedes apoyar el pie con el zapato postoperatorio solamente para ir al baño. Después de las primeras 24 horas podrás apoyar con mayor frecuencia y elevar el pie cuando estés en reposo.
La primera revisión será a los doce días para cambiar vendajes, retirar puntos de sutura y colocar un nuevo vendaje, procedimiento que se repetirá a los doce días.
Luego de 36 días, el especialista autorizará el uso de calzado amplio convencional según tolerancia y te mostrará los ejercicios que podrás realizar en tu casa para recuperar los movimientos del dedo gordo.
En el 75% de los casos, la máxima mejoría posible después de una cirugía de juanete se obtiene pasados tres a seis meses y en un 25% de los casos, antes del tercer mes o después del sexto mes.
Es poco probable que antes de ese periodo puedas ponerse calzado de tacón y de punta.
Puede interesarte:
Video Nuevo (pendiente)
https://www.youtube.com/watch?v=estq9VfBUGQ